자궁내막증 & 자궁내막종 (Endometrioma)
자궁내막증 (Endometriosis) & 자궁내막종 (Endometrioma)
정의
자궁내막증(endometriosis): 자궁내막조직이 자궁강(endometrial cavity) 이외의 부위에 위치하는 것. 월경 주기에 따라 출혈, 염증 반응이 반복되어 섬유화, 유착 등이 발생하고 이로 인한 통증과 불임증 등이 발생한다.
자궁내막종(endometrioma): endometriosis가 진행하여 낭종을 이룬 경우. 주로 난소에서 발견된다.
발생위치 : 난소, 자궁 부속기, Douglas pouch, 복강 내 병변이 흔하나, 드물게는 골반외 침범도 가능
증상: 불임, 만성 골반통, 월경통, 성교통
진단
골반내진 : 유착에 의해 자궁 후굴된 상태로 고정, 자궁 부속기 운동성 감소, 골반 내 압통을 동반한 결절
CA-125 증가 : 약간 증가하는 것으로 알려져 있으나 선별검사로는 부적합.
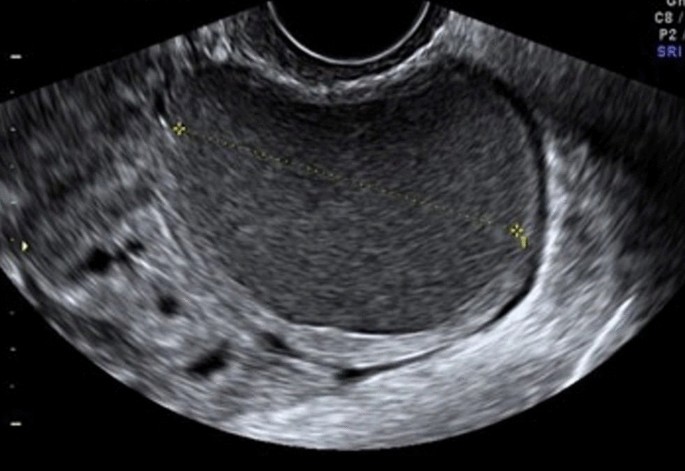
초음파(endometrioma): homogenous hypoechoic, ground glass echogenecity cystic mass (anechoic이 아님)
MRI : 자궁내막종 진단에 유용하고, 고형성 병변이나 유착을 발견할 수 있으나, 비용이 많이 드는 단점이 있어 선택적 고위험군 환자에서 시행고려.
진단적 복강경 : 진단적 & 치료적 목적
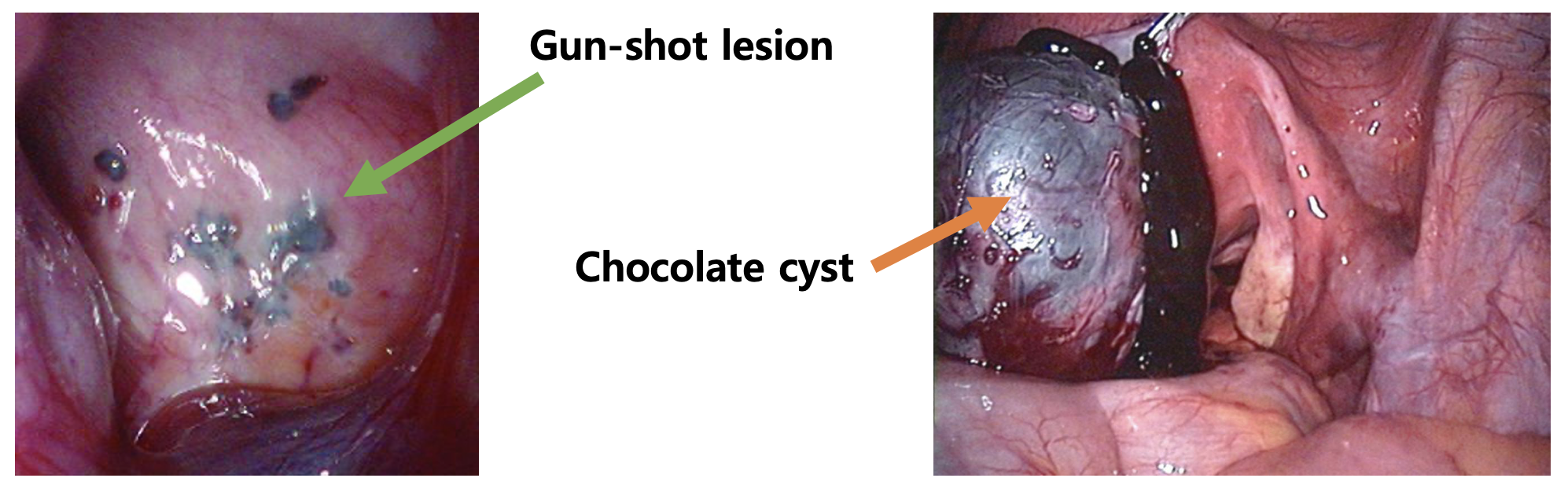
복막 착상 병변 (peritoneal implant) : 검푸른 gun-shot(powder-burn) lesion, 백색/적색 병변, 주위 섬유화
자궁내막종 (Endometrioma) : 매끈한 벽을 가진 갈색의 낭종, 절개하면 농도가 짙은 초콜릿색 액체가 흘러 나옴 (Chocolate cyst)
심부 침윤성 자궁내막증 (deep-infiltrating endometriosis) : rectovaginal septum, uterosacral ligament 등 섬유근성 골반 구조물에 위치. 복막 표면 밑으로 5mm 이상 침윤된 병변.
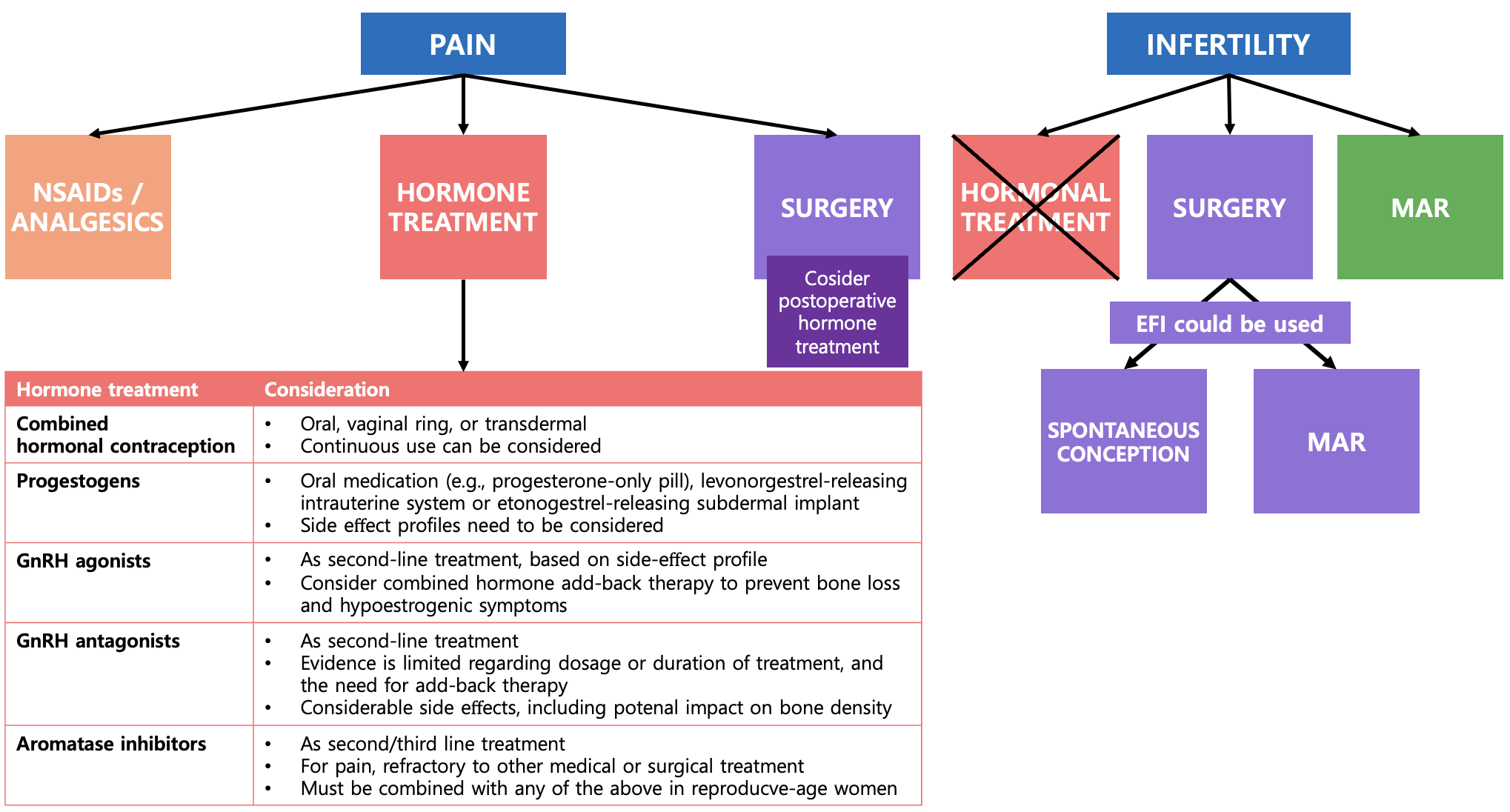
치료 : 개별화된 치료가 필요. (증상, 연령, 가임력 보존 여부, 재발 고려)
통증치료
NSAIDs
호르몬치료
OC, Progestin (디에노게스트), LNG-IUD (progesterone은 자궁내막 조직의 탈락을 유발)
GnRH agonist (GnRH receptor down-regulation → LH, FSH 감소 → estrogen 감소하여 자궁내막 조직의 atrophy 유도)
GnRH antagonist (LH, FSH 감소 → estrogen 감소하여 자궁내막 조직의 atrophy 유도)
aromatase inhibitor (Aromatase가 estrogen을 생성하는 역할을 하는데 이를 억제)
** Gestrinone, Danazol은 심각한 부작용으로 인해 더 이상 권고하지 않는다.
수술 치료
난소낭종절제술 (자궁내막종)
*크기가 큰 자궁내막종, 재발성 또는 양쪽 자궁내막종의 경우 난소 손상 위험이 증가하므로 수술 전 AMH 측정을 고려한다.
병변절제술(심부 침윤성/복막착상병변)
레이저/응고술 (복막착상병변)
수술 후에는 재발 방지 목적으로 호르몬치료 시행
불임치료: 보조생식기술 or 수술
(호르몬 치료는 불임 치료 목적으로는 효과가 없으며, 권고되지 않는다)
[1] 대한자궁내막증학회 자궁내막증 진료지침 2024, pg.58
[2] 부인과학 6판. pg. 328-327
[3] Berek and Novak’s Gynecology, 16e. pg. 665-740, 2273
[4] ESHRE guideline Endometriosis, 2022, pg.188-189
무증상 자궁내막증
정의: 수술 또는 시술 중 우연히 진단된 자궁내막증
치료 : 관련 연구는 아직 없으나, 주기적 초음파 검사를 시행한다.
수술 중 병변을 제거하려고 반드시 시도할 필요는 없고, 진단 후에도 질병 진행의 근거가 없으면 약물치료가 필수적이지는 않다.
4cm 이상의 무증상 자궁내막종이 있다면 난소암과의 관련성을 배제할 수 없어 수술적 절제를 고려
[1] 대한자궁내막증학회 자궁내막증 진료지침 2024, pg.79
골반 외 자궁내막증
자궁내막증의 5% 정도는 골반 외 부위에 발생한다.
발생 위치
위장관계통, 비뇨계통 - 골반자궁내막증의 연장선에서 진단되고 치료
복벽 자궁내막증 - 복부 수술력과 관련, 절개 부위에 자궁내막증 발생
흉부 자궁내막증 - 흉막에 발생하여 기흉/혈흉이 나타나거나, 폐실질을 침범하여 객혈이나 폐결절로 나타남
증상
위장관 자궁내막증/비뇨계 자궁내막증: 가임기 여성에서 배변곤란, 배뇨통, 통증을 동반한 직장 출혈 또는 혈뇨
복벽 자궁내막증: 복부 수술 부위에 주기적인 부종/통증/월경 중 커지는 덩이
흉부 자궁내막증: 월경 중 커지는 폐결절, 월경 시작 24시간 전부터 72시간 후 사이에 기침, 객혈, 흉통, 견갑통증, 기흉, 혈흉
치료
복벽, 배꼽, 회음부, 서혜부 → 수술적 절제가 가장 효과적
위장관/비뇨기계 폐쇄 → 수술적 치료 필요
흉부 자궁내막증 → 수술적 치료(엽절제/구역절제/횡격막절제) and/or 약물치료
[1] 대한자궁내막증학회 자궁내막증 진료지침 2024, pg.89-91
폐경기 자궁내막증
폐경기 연령에서 자궁내막증이 발생
증상 완화를 위한 수술적 치료 고려
증상이 없더라도 malignancy 위험성을 고려하여 수술적 제거를 고려
수술이 가능하지 않은 경우 aromatase inhibitor 투여 를 고려
자궁내막증 과거력이 있는 폐경기 환자
에스트로겐 단독 호르몬 치료는 피하고, 대신 복합 호르몬치료를 시행
의인적 폐경이 발생한 환자는 자연 폐경 연령까지 복합 estrogen + progesterone 치료를 시행
자궁내막증의 병기
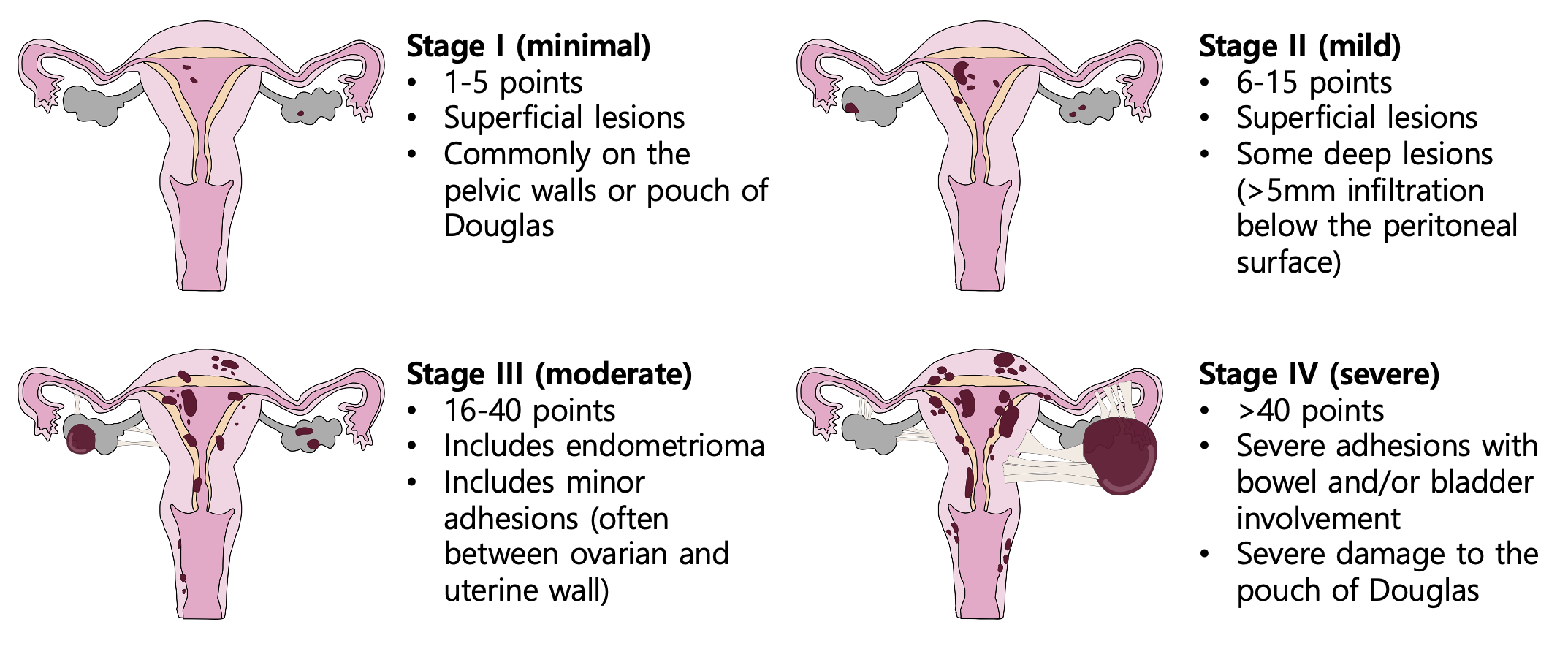
1cm 이상의 ovarian endometrioma: stage III 이상 (참고)
자궁내막증 불임치료의 선택
불임 치료 방법 (2024 자궁내막증 진료지침 / 2022 ESHRE guideline)
과배란 후 자궁내 정액 주입 (superovulation + IUI)
stage I/II 환자에서 시행할 수 있다.
stage III/IV 환자에서는 효과가 입증되지는 않았으나 고려해볼 수 있다.
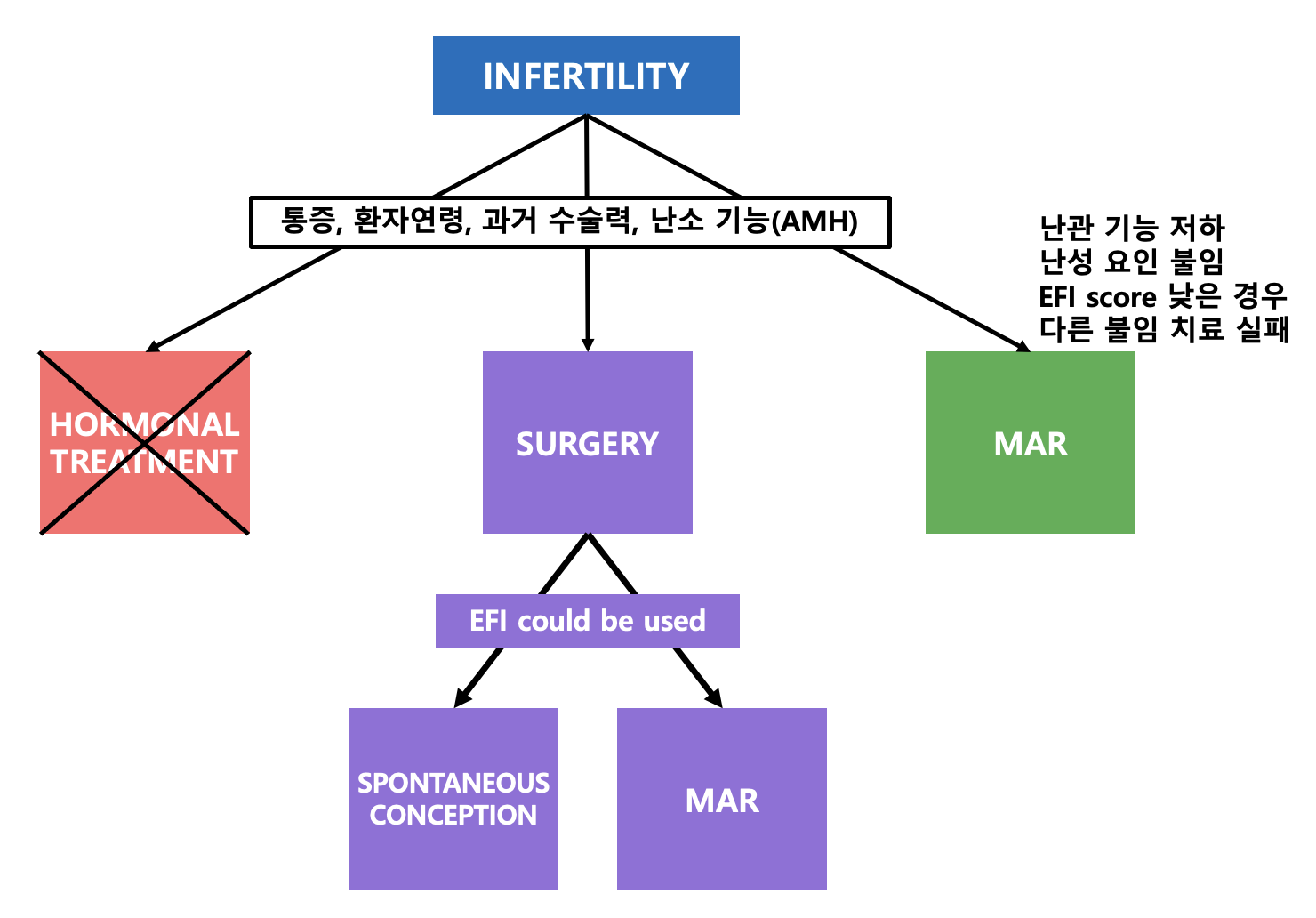
ART
모든 stage의 자궁내막증과 관련된 불임 여성에서 보조생식기술을 시행할 수 있다.
특히 난관기능이 저하되었거나, EFI score가 낮은 경우,남성요인의 불임이 동반된 경우, 다른 불임 치료가 실패한 경우에 시행한다.
난소 자궁내막종을 가지고 있는 여성에서 보조생식기술 전 수술을 시행하는 것은 오히려 난소예비력에 부정적인 영향을 끼칠 수 있다. 다만 자궁내막증 관련 통증을 경감시키거나, 난포 접근성을 높이기 위해 시행하는 수술은 고려해 볼 수 있다.
** 과거 ESHRE 가이드라인(2005)에서는 자궁내막종 크기가 4cm 이상인 경우 IVF 이전에 수술적 낭종 절제술을 시행하도록 권고하였으나, 최근에는 IVF 전 수술이 오히려 난소 예비력을 악화시킬 수 있기 때문에 routine하게 시행하지 않도록 권고하고 있다.
수술
수술 여부를 결정할 때는 통증의 유무, 환자의 연령, 이전 수술력, 다른 불임 요소의 존재, 난소예비력 등을 고려해야 한다. 수술 시 난소기능 저하가 동반될 수 있고, 향후 임신율에 영향을 줄 수 있다.
1,2기 자궁내막증 연관 불임에서 자연 임신율 상승을 위해 자궁내막증 병소 절제, 전기지짐을 통한 유착 박리를 고려할 수 있다.
3,4기 자궁내막증에서 수술복강경은 기대요법에 비해 높은 자연 임신율을 보인다.
자궁내막종 (endometrioma)의 경우 수술 후 자연임신율의 결과가 좋은 것으로 보고된다. 병기에 상관 없이 3년 누적 자연임신율은 47%로 보고되고 있다. 35세 이하의 환자군에서, 다른 불임요소가 없으며, 수술 전 AMH >2 ng/mL인 여성의 수술 후 1년 누적임신율은 50% 이상으로 보고되고 있다.불임 치료 목적의 수술 전후 호르몬 치료는 권고되지 않는다.
수술치료 전 가임력보존술을 고려할 수 있다.
**수술 후 ART vs 자연임신
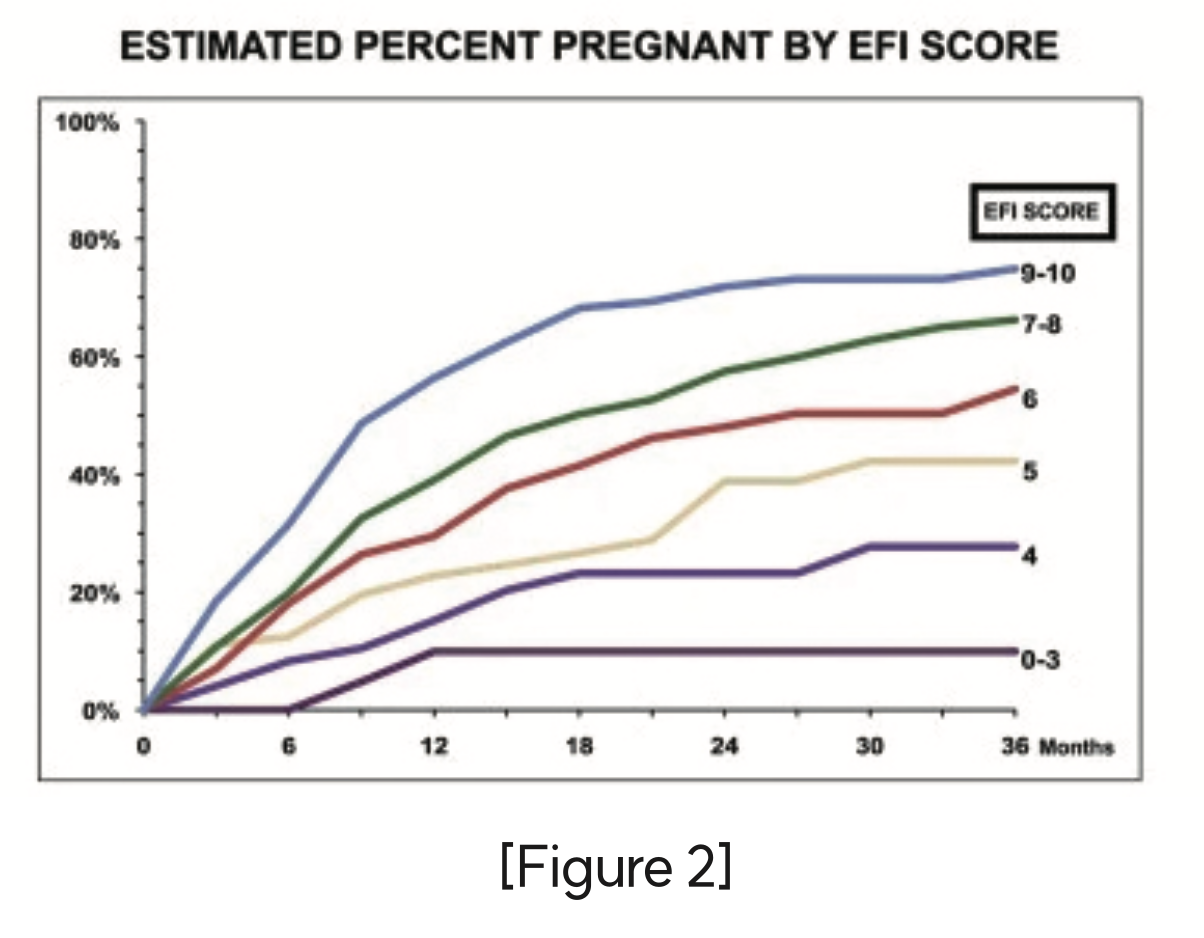
자궁내막증 수술 후 자연임신 성공 가능성을 객관적으로 예측하기 위한 지표로 EFI score를 사용할 수 있다. 환자 요인 (연령, 불임기간, 이전임신력)과 수술요인 (자궁관과 난소의 기능점수)를 합산하여 0-10까지 점수로 산출하는데, 이 점수는 수술 후 자연임신을 통한 임신율과 강력한 상관관계가 있다고 알려져 있다.
5~6점을 기준으로 3년 누적임신율이 50% 이상과 이하로 나뉜다. EFI score가 높다면 자연임신을 충분히 기대해볼 수 있고, 점수가 낮다면 지체없이 ART를 시행하는 것이 유리하다.
점수를 계산하는 문제가 나오진 않겠지만, 연령(35세), 불임기간 (3년), 난관/난소기능을 위주로 평가한다고 알아두자.
[1] 대한자궁내막증학회 자궁내막증 진료지침 2024, pg.41-47, 54
[2] Nature Reviews Disease Primers - Endometriosis
[3] ESHRE guideline Endometriosis, 2022, pg.12-13, 89
자궁내막증의 재발 후 치료
통증치료 : 호르몬치료 (dienogest, depot leurolide acetate, OC) 또는 수술
자궁 내막증의 일차 치료로 수술을 시행한 후 재발한 경우 약물치료를 우선적으로 시행하는 것을 고려한다.
환자가 임신을 원하는 상태이면 두번째 수술은 가급적 피하는 것이 좋다.
불임치료 : 불임여성이라면 재수술을 하는 것이 난소 기능과 가임력을 더욱 저하시킬 수 있으므로 수술 전 보조생식기술을 우선 고려해볼 수 있다.
[1] 대한자궁내막증학회 자궁내막증 진료지침 2024, pg.82
호르몬 치료의 영향
복합경구피임제 사용시 암 발생 위험도
감소: 난소암, 자궁내막암, 대장암
증가: 자궁경부암, 유방암
프로게스토겐 사용시 암 발생 위험도
: 유방암, 난소암 위험 증가와 관련 없음이 보고됨.
[1] 대한자궁내막증학회 자궁내막증 진료지침 2024, pg.100
2개의 글
by
파도도파
·
2025년 9월 27일
복합경구피임제 사용시 암 발생 위험도
감소: 난소암, 자궁내막암, 대장암
증가: 자궁경부암, 유방암
자궁 경부암 위험은 왜 증가하나요?
by
파도도파
·
2025년 9월 27일
개념서에
1. 3,4기 자궁내막증에서 수술복강경은 기대요법에 비해 높은 자연 임신율을 보인다.
난소 자궁내막종을 가지고 있는 여성에서 보조생식기술 전 수술을 시행하는 것은 오히려 난소예비력에 부정적인 영향을 끼칠 수 있다. 다만 자궁내막증 관련 통증을 경감시키거나, 난포 접근성을 높이기 위해 시행하는 수술은 고려해 볼 수 있다.
1,2가 상충되게 느껴지는데,...
** 제목만 보더라도 어떤 내용인지 알 수 있도록 완성된 문장으로 작성해주세요.
예시) 초음파 (X) → 초음파 사진에서 PDA 소견을 어떻게 알 수 있나요? (O)